W poniższym artykule chciałem przedstawić przypadek pacjenta który trafił do mnie w 2018 roku. Jest to przykład pokazujący jak ważny jest odpowiedni wywiad, badanie fizykalne oraz diagnostyka różnicowa. Dzięki nim udało się zdiagnozować objawy charakterystyczne dla uszkodzenia ośrodkowego układu nerwowego. Pozwoliło to na szybkie odesłanie pacjenta do lekarza specjalisty oraz wdrożenie pogłębionej diagnostyki.
Wstęp.
Rok 2018. 26-letni pacjent zgłosił się do kliniki z uczuciem mrowienia wzdłuż L kończyny dolnej. Objawy wystąpiły ponad sześć miesięcy temu bez wyraźnego początku.
Pacjent został skierowany do fizjoterapeuty z rozpoznaniem dyskopatii na poziomie L5/S1.
Wywiad.
- Główny problem.
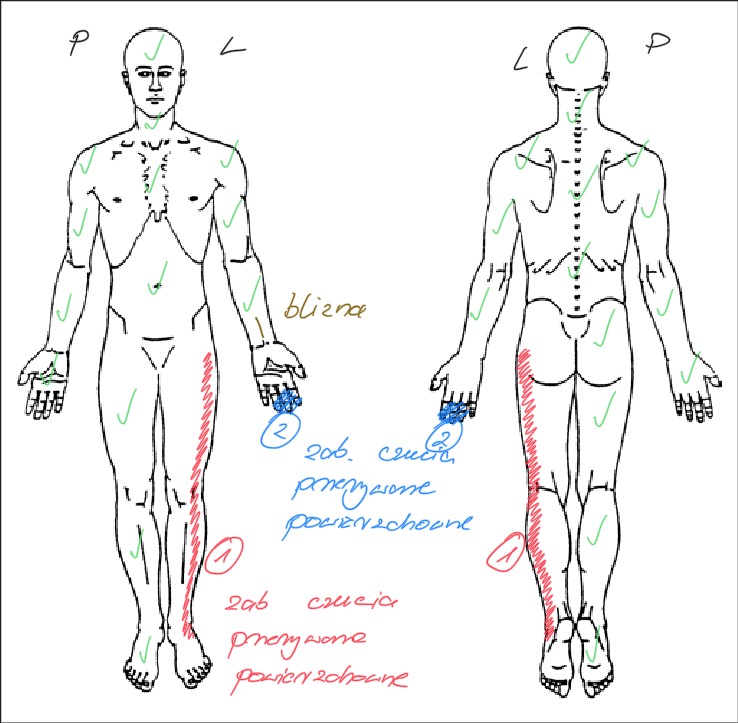
Głównym problemem pacjenta było uczucie mrowienia wzdłuż bocznej powierzchni L kończyny dolnej (od biodra do kostki). Pacjent zgłaszał również, że czasami nie czuł L stopy, np. podczas zmiany biegów na motocyklu. Zgłaszał również problemy z siłą i precyzją L ręki. Objawy w stopie i ręce nie były stałe, ale bardzo często pojawiały się razem. - Karta ciała (Ryc. nr 1).
Pins and needles – (bardziej jak mrowienie)
Niepewny chód – ok
Widzenie – ok
Zawroty głowy – ok
Oddawanie moczu/wydalanie – potrzeba więcej czasu na oddanie moczu niż zwykle. - 24h (objawy w ciągu dnia).
Pacjent nie zgłaszał żadnych problemów w nocy.
Rano objawy nasilały się, ale po spacerze zwykle ustępowały.
Siedzenie z ugiętymi nogami nasilało objawy (rozprostowanie zmniejszało objawy). - Hx (historia).
Pierwsze objawy (mrowienie w udzie L i problemy z ręką L) wystąpiły jesienią 2017 roku. Nie były one stałe, ale epizodyczne. - Pytania specjalne.
01.08.2015 – wypadek samochodowy – złamanie uda L (blizna na bocznej powierzchni uda L); bez uszkodzeń OUN.
Kilka miesięcy wcześniej podczas pracy pacjent przeciął kończynę górną wzdłuż dłoni i nadgarstka L – podejrzenie uszkodzenia nerwu pośrodkowego.
Pacjent oczekiwał na MRI (kręgosłup lędźwiowy) i EMG (lewa ręka).
Badanie fizykalne.
- Obecny ból.
Uczucie mrowienia L kończyny dolnej (biodro -> kostka). - Inspekcja.
Korekcja miednicy ↓ przodopochylenie – ok
Przeniesienie ciężaru ciała -> P – ok
Shift odc L-S -> P – ok - Ruchy aktywne.
Lx (odcinek lędźwiowy) palce podłoga – ok (dotyka)
Lx wyprost – ok
Lx Rot L – ok
Lx Rot P – ok
Lx Sk b L – ok
Lx Sk b P – ok - Badanie neurologiczne.
Ocena czucia powierzchownego – zaburzone we wszystkich dermatomach od łuku żebrowego L do kostki L (pacjent przez pewien czas nie czuł, że jest dotykany).
Pacjent zgłosił, że na prawej kończynie dolnej czuł 100%, a na lewej 30%.
Ocena czucia głębokiego – zaburzenia w obrębie L stopy.
| Odruch: | L | P |
| Biceps brachii | ++ | ++ |
| Triceps brachii | ++ | ++ |
| Brachioradialis* | ++ | ++ |
| Quadriceps femoris | ++ | ++ |
| Achilles | ++ | ++ |
| Babiński | + | – |
Tab. nr 1. Odruchy ścięgniste – badanie.
* Odruch Jacobsona po L stronie.
Po przeprowadzeniu badania neurologicznego przerwałem dalsze badanie i nie wprowadzałem terapii. Wytłumaczyłem pacjentowi, dlaczego podjąłem taką decyzję i że na daną chwilę musi się zgłosić do neurologa w celu pogłębienia diagnostyki. Dodatkowo napisałem list skierowany do lekarza, w którym opisałem przebieg wywiadu oraz badania fizykalnego z prośbą o pogłębienie diagnostyki.
Pacjent wrócił do mnie na drugą wizytę z wynikami badania MRI głowy, które wykazało zmiany w płacie ciemieniowym (korowe i podkorowe) oraz powiększenie prawej komory. Badanie MRI odcinka lędźwiowego wykazało przepuklinę lewostronną na poziomie L5/S1. Angio CT wykazało zwężenie R ICA do 3 mm, L ICA 6 mm. Nie postawiono konkretnej diagnozy, natomiast podejrzewano: trombofilię, przyczyny reumatoidalne, chorobę Moyamoya.
*schemat wywiadu i badania pacjenta „mięśniowo-szkieletowego” w oparciu o koncepcję Maitland.